湿疹
概述
一种慢性炎症性瘙痒性皮肤病 多形性皮疹、对称分布、有渗出倾向、自觉瘙痒 湿疹的发病人群广泛,不分年龄、性别和地域 易复发,需长期治疗疾病定义
湿疹(eczema)是一种慢性、炎症性、瘙痒性皮肤病,皮疹呈多形性,对称分布,明显瘙痒,慢性病程,严重影响患者的生活质量。患者常合并过敏性鼻炎、哮喘等过敏性疾病,家族中也经常有类似过敏性疾病的患者,大部分患者的血清免疫球蛋白E(IgE)的升高。
流行病学
我国一般人群患病率约为3%~5%,儿童可达10%~20%,可见其患病非常常见。
疾病类型
根据病程可以分为急性湿疹、亚急性湿疹、慢性湿疹。
根据发病部位可以分为耳部湿疹、乳房湿疹、手部湿疹、外阴湿疹、阴囊湿疹和肛门湿疹等。
另外还有一些特殊类型湿疹,如钱币状湿疹、汗疱疹、自体敏感性湿疹。
病因
湿疹的病因目前尚不明确,与机体内因、外因、社会心理因素等都有关。
机体内因包括免疫功能异常和系统性疾病(如内分泌疾病、营养障碍、慢性感染等)以及遗传性或获得性皮肤屏障功能障碍。外因主要包括环境或食品中的过敏原、刺激原、微生物、环境温度或湿度变化、日晒等,这些均可以引发或加重湿疹。社会心理因素如紧张焦虑也可诱发或加重本病。基本病因
遗传因素
遗传是决定一个人是否为过敏体质的最重要因素,不少湿疹患者都有程度不等的遗传因素,其中最典型的为特应性湿疹(遗传过敏性皮炎或特应性皮炎),研究发现双亲有特应性(遗传过敏性)体质者,所生子女中70%将会患特应性湿疹,如果一方为特应性体质者,则50%的子女将会患病。
免疫异常
湿疹患者往往有Th2细胞活化、血中嗜酸性粒细胞增加、血清IgE水平增高等现象,进行过敏原检测时,往往有对应多种过敏原的lgE。
女性激素水平变化
某些慢性湿疹的女性患者,经期前或经期周期性出现皮损,这是由于患者对月经周期后期的内源性黄体酮产生了自身抗体的缘故,这可能与变态反应有关。
部分妊娠的妇女可发生湿疹样皮疹,瘙痒剧烈,可能是对孕激素过敏所致,产后一段时间后很快消失。
内分泌和代谢性疾病
糖尿病、甲状腺疾病容易导致皮肤瘙痒和湿疹,有时常为疾病的首发症状,这类患者往往先有皮肤瘙痒,久之皮肤出现丘疹、斑片和肥厚斑块等亚急性和慢性湿疹的表现,一般抗过敏治疗效果差。除了皮肤瘙痒和湿疹外,还可有皮肤黏液性水肿(甲亢患者)、血管病变和真菌感染(糖尿病患者)等其他皮肤表现。
慢性感染性病灶
一些慢性湿疹患者往往存在慢性感染性病灶,如慢性胃炎、慢性胆囊炎、慢性阑尾炎、慢性泌尿生殖系统感染、咽喉部或鼻旁窦的感染灶等。这些患者的湿疹往往时好时坏,一旦这些感染灶被清除,湿疹往往随之而愈。
诱发因素
饮食习惯与吸入物
许多患者发生湿疹与不良饮食习惯有关:
有的患者对酒精过敏但不戒酒;有的患者长期酗酒导致胃肠道和肝脏疾病,继发湿疹;有的患者长期生活不规律,使机体正常的生物节律被打乱,导致湿疹和其他疾病;有的患者偏食辛辣,导致湿疹或使湿疹加重。某些食物有较强的抗原性,或由于消化道的通透性增强,或由于肝脏对异种蛋白处理及解毒功能降低,容易引起变态反应,从而引起湿疹。这些食物包括动物性和植物性:
牛肉、羊肉、鸡肉;海鱼(鳕鱼、龙虾、扇贝、带鱼等)、贝壳类、淡水鱼(鲑鱼、鲈鱼、鲤鱼等)、虾、螃蟹、田螺等;桃、黄瓜、哈密瓜、草莓、苹果、柠檬、芒果、李子、杏等;芋头、毛笋、小麦、香菜、花生、蒜苗、菠菜、茄子、西红柿等。一些吸入物最易引起过敏性鼻炎和哮喘,偶尔也可引起湿疹:
动物皮屑,如狗毛、猫毛等;真菌,如特异青霉、多主枝孢、烟曲霉、铰链孢霉、点青霉菌、黑根霉等;螨类,如屋尘螨、粉尘螨等;花粉,常见有柳树、杨树、榆树、桑树、梧桐树等的花粉;矮豚草、蒿、屋尘、酒精、葎草等。化学制品
可能会诱发湿疹加重的还有食品添加剂、食物中的天然或合成物质,包括人工色素、防腐剂及抗氧化剂,酵母、水杨酸、柠檬酸、安息香酸衍化物、酒精等,这些物质可能存在于药品、口香糖甚至于牙膏中。
局部因素
创伤和皮肤感染部位可发生湿疹样病变,可能与局部微生物、坏死组织或药物等共同作用有关,表现为伤口或感染灶周围皮肤发红,有密集小丘疹,明显瘙痒。这些患者容易发生自敏性皮炎,即在远处也可发生湿疹样皮疹,特别是手、足的丘疹和小水疱。
此外,女阴湿疹往往由于月经和白带刺激而迁延不愈,一些皱褶部位的湿疹往往与汗液分泌过多和不易蒸发有关。
精神因素
不少慢性湿疹患者有长期失眠、焦虑、多梦、多汗等自主神经紊乱的表现,有的患者是在精神受到巨大创伤后发生湿疹,有些患者有皮肤行为症,反复用各种香皂、浴液甚至刺激性更强的洗涤剂清洗身体,久之导致湿疹。
这些患者的精神创伤与湿疹往往形成恶性循环,严重影响患者的心身健康。在精神因素得到有效治疗后,湿疹可逐渐好转和痊愈。
症状
急性期表现为红斑、水肿、粟粒大小的丘疹、丘疱疹、水疱,糜烂及渗出;亚急性期表现为红肿和渗出减轻,糜烂面结痂、脱屑;慢性期主要表现为粗糙肥厚、苔藓样变。湿疹容易复发,严重影响患者的生活质量。
典型症状
急性湿疹
起病较急、发病较快,瘙痒剧烈。表现为原发性及多形性皮疹,初起常在红斑基础上有粟粒大小的丘疹、丘疱疹或水疱,疱破后出现点状糜烂、渗出。皮损常融合成片,且向周围蔓延,边缘区有少量多形性皮疹散在分布,境界不清。如果继发感染,则形成脓疱、脓液和脓痂,周围淋巴结肿大。感染严重时,伴有发热等全身症状。皮疹可分布在体表任何部位,常见于头、面、手、足、四肢远端暴露部位及阴部、肛门等处,多对称分布。自觉瘙痒剧烈伴有灼热感,可阵发性加重,夜间加剧。饮酒、搔抓、热水烫洗等可使皮损加重。患者一般无明显全身症状。皮疹泛发而严重者可伴有全身不适、低热和烦躁不安。病程长短不一。常于数周后逐渐减轻而趋于消退。若反复发作,可转为慢性。亚急性湿疹
红肿、渗出等急性炎症减轻,皮损呈暗红色,水疱和糜烂逐渐愈合,渗出减少。可有丘疹、少量丘疱疹及鳞屑,皮损呈轻度浸润、特征性地表现为点状糜烂。瘙痒及病情逐渐好转。遇诱因可再次呈急性发作。或者病情时轻时重,经久不愈而发展为慢性湿疹。慢性湿疹
常由急性及亚急性湿疹迁延不愈而成,或起病缓慢,病情时轻时重,迁延数月或更久。开始皮损炎症轻,散在红斑、丘疹、抓痕及鳞屑。部分皮肤肥厚,表皮粗糙,呈苔藓样变、色素沉着及色素脱失斑、鳞屑及皲裂。好发于手足、小腿、肘窝、股部、乳房、外阴及肛门等部位,以四肢多见,常对称分布。瘙痒程度轻重不一。慢性湿疹因受某些内、外因素的刺激,可急性发作。不同部位的湿疹
耳部湿疹:发生在耳轮、外耳道、耳后皱褶部位的湿疹,表现为红斑、渗液、皲裂及结痂。有时带脂溢性。常两侧对称。乳房湿疹:多见于哺乳的妇女。乳头、乳晕及其周围呈棕红色皮损,边界清楚,糜烂,结痂,在乳头部皲裂、疼痛。肥胖妇女或垂乳者,常于乳房下皱褶处发生潮红或糜烂渗出。脐窝湿疹:脐窝处呈现鲜红或暗红色斑,表面湿润,有渗液及结痂,边界清楚,很少波及脐周皮肤。阴囊湿疹:急性发作时,阴囊皮肤水肿,潮湿或有糜烂,渗出,结痂。多数呈慢性,阴囊皮肤皱纹深阔,浸润肥厚,呈橘皮或核桃壳状,干燥,覆有鳞屑,色素加深,间或有部分色素脱失。自觉瘙痒剧烈。病程较长,常数月、数年不愈。女阴湿疹:大小阴唇及其附近皮肤浸润肥厚,境界清楚。较少发生红斑、糜烂、渗出。因剧烈瘙痒而经常搔抓,大阴唇皮肤可呈苔藓样变,有时可见部分色素脱失斑。肛门湿疹:肛周皮肤湿润潮红、糜烂,亦可散在少量丘疹,或肛门黏膜皱褶肥厚、皲裂,奇痒难忍。手部湿疹:好发于掌面、手背,可侵及腕部和手指。常对称发生。掌面皮损为局限性浅红,黄褐色斑,上有较厚硬皮屑,易干燥皲裂;手背多为钱币状浸润,呈肥厚的暗红斑,或为苔藓状斑片,覆有少量鳞屑;手指见少量丘疹、水疱;甲周皮肤肿胀潮红,甲板变厚不规则。自觉不同程度瘙痒。小腿湿疹:多发生于胫前或侧面,常对称分布。皮损多为局限性棕红色斑,有密集的丘疹或丘疱疹,破后有糜烂、渗出、结痂,日久则皮损变厚,色素沉着。自觉瘙痒。特殊类型湿疹
钱币状湿疹:损害由密集的小丘疹和丘疱疹组成圆形或类圆形钱币状斑块,境界清楚,直径1-3cm,急性时色潮红,有渗出,周围散在丘疱疹。转为慢性后,皮损肥厚,色素增加,表面少量覆有干燥性鳞屑。
汗疱疹:又称出汗不良,但与汗腺无关。
精神因素是激发本病的重要因素,近来发现镍过敏也可以引起。多见于青中年,春秋季节易发。本病好发于手掌、指、趾侧面,皮疹为粟粒至绿豆大小深在半球形水疱,疱壁紧张而厚,疱液澄清,周围皮肤颜色正常,或轻度潮红,常成批出现,可有痒感。病程一般2-3周,消退后留有糠秕样脱屑,如有继发感染,疱液浑浊,可形成脓疱,局部明显肿胀、疼痛,相应淋巴结肿大。自体敏感性湿疹:又称自家敏感性皮炎,原因尚不十分清楚,一般认为是患者对自身内部或皮肤组织成分产生的某种物质过敏,从一个局限性炎症发展到广泛或远离性皮炎,又称“自身湿疹化”。
本病初起常有大小不等的活动性湿疹样损害,由于过度搔抓、外用药刺激或并发化脓感染,损害周围发生红斑及丘疱疹,并在对侧出现相似损害。7-10天内,可在双臂屈侧、面部、手背、躯干及腹部等处,对称发生瘙痒性小群丘疹、丘疱疹,有时可伴发散在小片玫瑰糠疹样红斑,可以看到沿抓挠部位呈平行线状排列的丘疱疹、水疱,重者可发生水疱或脓疱及渗出。就医
当皮肤出现对称性红斑、丘疹、水泡,因瘙痒而抓挠不止,可导致糜烂、渗出等症状,应建议及时就医。
医生主要根据患者症状进行诊断,必要时会结合实验室检查或病理学检查综合判断。
就诊科室
皮肤科
相关检查
实验室检查
实验室检查结果主要用于鉴别诊断以及筛查可能病因。
血液常规检查:可有嗜酸粒细胞增多,还可有血清嗜酸性阳离子蛋白增高,部分患者有血清IgE增高,提示存在过敏反应;变应原检查:有助于寻找可能的致敏原;斑贴试验:有助于鉴别和排除接触性皮炎;真菌检查:可鉴别浅部真菌病;疥虫检查:可协助排除疥疮;血清免疫球蛋白检查:可帮助鉴别具有湿疹皮炎皮损的先天性疾病;皮损细菌培养:可帮助诊断继发细菌感染等,必要时应行皮肤组织病理学检查。鉴别诊断
根据瘙痒剧烈、多形性、对称性皮损、急性期有渗出倾向,湿疹一般不难诊断。其中,急性湿疹与急性接触性皮炎、手足湿疹与手足癣,可能容易混淆,以下分析帮助区分,最终应以皮肤科医生诊断为准。
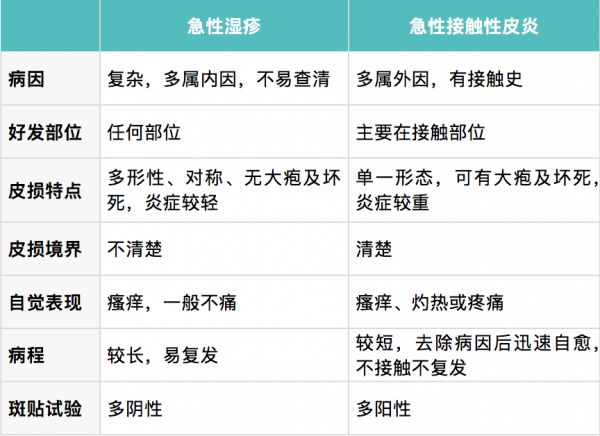
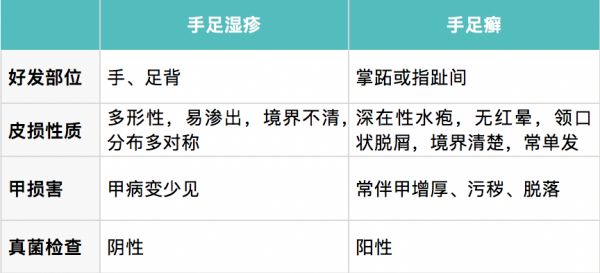
治疗
主要治疗目的是寻找和消除病因、控制症状、减少复发、提高患者生活质量。治疗应从整体考虑,兼顾近期疗效和远期疗效,特别要注意治疗中的医疗安全,包括基础治疗、局部治疗、系统治疗、物理治疗、中医治疗。
一般治疗
患者教育
需要理解疾病的性质、可能转归、疾病对机体健康的影响、有无传染性、各种治疗方法的临床疗效及可能的不良反应等,在医生的指导下寻找和避免环境中常见的变应原及刺激原,避免抓挠。重视医生对衣、食、住、行、洗等生活各方面提出注意事项与建议。
避免诱发或加重因素
配合医生通过详细采集病史、细致体检、合理使用诊断试验,仔细查找各种可疑病因及诱发或加重因素,以达到去除病因、治疗的目的,如干燥性湿疹应注意保湿润肤,感染性湿疹应治疗原发感染等。
保护皮肤屏障功能
湿疹患者皮肤屏障功能有破坏,易继发刺激性皮炎、感染及过敏而加剧皮损,因此保护屏障功能非常重要。应适当使用保湿润肤剂,预防并适时处理继发感染。
药物治疗
湿疹的药物治疗包括局部治疗、系统治疗。
局部治疗
局部治疗是湿疹治疗的主要手段,医生会根据皮损分期予以选择合适的药物剂型。
急性期治疗如下:
无水疱、糜烂、渗出时,建议使用炉甘石洗剂、糖皮质激素乳膏或凝胶;大量渗出时应选择冷湿敷,如3%硼酸溶液、0.1%盐酸小檗碱溶液、0.1%依沙吖啶溶液等;有糜烂但渗出不多时可用氧化锌油剂。亚急性期皮损建议外用氧化锌糊剂、糖皮质激素乳膏。
慢性期皮损建议外用糖皮质激素软膏、硬膏、乳剂或酊剂等,可合用保湿剂及角质松解剂,如20%-40%尿素软膏、5%-10%水杨酸软膏等。
外用糖皮质激素制剂依然是治疗湿疹的主要药物:
初始治疗时,根据皮损的性质选择合适强度的糖皮质激素;轻度湿疹建议选弱效糖皮质激素,如氢化可的松、地塞米松乳膏;中度湿疹建议选择中效激素,如曲安奈德、糠酸莫米松等;重度肥厚性皮损建议选择强效糖皮质激素,如哈西奈德、卤米松乳膏;儿童患者、面部及皮肤皱褶部位皮损一般弱效或中效糖皮质激素即有效;强效糖皮质激素连续应用一般不超过2周,以减少急性耐受及不良反应。钙调神经磷酸酶抑制剂,如他克莫司软膏、吡美莫司乳膏对湿疹有治疗作用,且无糖皮质激素的副作用,尤其适合头面部及间擦部位湿疹的治疗。
细菌定植和感染往往可诱发或加重湿疹,因此抗菌药物也是外用治疗的重要方面。应在医生指导下,选用合适的抗菌药物外用制剂,也可选用糖皮质激素和抗菌药物的复方制剂。
其他外用药,如焦油类、止痒剂、非甾体抗炎药外用制剂等,可以根据情况选择应用。
系统治疗
抗组胺药:医生会根据患者情况予以选择适当抗组胺药止痒抗炎。抗生素:对于伴有广泛感染者,医生会建议系统应用抗生素7-10天。维生素C、葡萄糖酸钙等有一定抗过敏作用,用于急性发作或瘙痒明显者。糖皮质激素:一般不主张常规口服使用。但对于病因明确、短期可以祛除病因的患者,如接触因素、药物因素引起者或自身敏感性皮炎等;对于严重水肿、泛发性皮疹、红皮病等,为迅速控制症状,医生会建议短期应用。症状控制后,在医生指导下及时减药、停药,以免发生不良反应。免疫抑制剂:主要用于严重患者,医生一般会严格掌握适应证,仅限于其他疗法无效、或短期系统应用糖皮质激素病情得到明显缓解后、需减用或停用糖皮质激素时使用,常用药物有环胞素、甲氨蝶呤、麦考芬酸酯等。手术治疗
该疾病一般无需手术治疗。
中医治疗
中药可以内治也可以外治,应根据病情辨证施治。中药提取物如复方甘草酸苷、雷公藤多苷等对某些患者有效,但也应注意中药也可导致严重不良反应,如过敏反应,肝、肾损害等。
其他治疗
紫外线疗法包括UVA(340~400 nm)照射、UVA/UVB照射及窄谱UVB(310-315 nm)照射,对慢性顽固性湿疹具有较好疗效。
前沿治疗
生物制剂Dupilumab对中重度湿疹有良好疗效,未来有望进入中国治疗药物选择范围中。
预后
本病常为慢性疾病,很难彻底治愈,但通过积极治疗,日常合理预防,有助于缓解症状,减少复发,一般不影响正常生活、工作。
但因为湿疹容易复发,症状严重时使患者承受巨大的心理和精神压力,部分患者会因此而精神萎靡,烦躁,严重瘙痒者有可能影响正常生活、交往、工作、学习等。
日常
注意避免各种可疑致病因素,发病期间应避免食用辛辣食物及饮酒,避免过度清洁、清洗。
家庭护理
当患处瘙痒难忍时,可通过拍打患处或涂抹止痒药物来止痒,切不可大力地抓挠患处。对于控制力较差的婴幼儿患者,应给其剪短指甲或在其睡觉时给其戴上手套,以防止患儿不自觉地搔抓患处而引起感染。
日常生活管理
要养成健康的饮食习惯,避免偏食。湿疹患者的日常饮食应以清淡、易消化、低盐少油的食物为主,要少吃牛奶、鱼类、鸡蛋等容易加重病情、引起过敏的食物,也不要食用辛辣的食物。对于患有湿疹的婴幼儿,应尽量保证母乳喂养。适当洗浴,可每周2~3次洗澡。洗澡时应以洗淋浴为佳,不要用热水烫洗或过度清洗皮损处,以免加重病情。洗澡时应使用中性的浴液或肥皂,洗完后要及时将身体擦干,并要在患处涂抹外用润肤剂。要尽量穿柔软、宽松的棉质或其他天然纤维制成的衣服,少穿会引起过敏的人造纤维及毛料等制成的衣服,以免加重过敏的症状。要注意控制室内的温度及湿度。过于闷热或过于干燥的环境都可导致湿疹病情的反复。因此,该病患者在夏季要保证室内空气的流通,在冬季使用暖气时,可在室内放置加湿器或放一盆清水,以维持室内的相对湿度,必要时可在皮肤上擦油性的乳液来滋润皮肤。在外出时要保护好患处,尤其要避免患处受风或被阳光长时间照射,以免导致皮肤干燥而加重病情。湿疹患者在平时要保持愉快的心情,避免紧张、抑郁、焦虑、暴躁、愤怒等负面情绪的出现,这样也有利于病情的康复。日常病情监测
急性湿疹患者最好在治疗后1周、亚急性患者在治疗后1~2周、慢性患者在治疗后2~4周复诊一次。复诊时医生会评价依从性、疗效、病情变化来决定是否需进一步检查、治疗等。
特殊注意事项
戒烟戒酒,忌饮浓茶、咖啡等,以防病情加重。
预防
本病无特殊的的预防方式,一般通过避免各种可疑致敏、致病因素,加强生活管理进行预防。
参考资料
[1] 《皮肤性病学》. 人民卫生出版社. 2015 [2] 中华医学会皮肤性病学分会免疫学组. 湿疹诊疗指南(2011年)[J]. 中华皮肤科杂志, 2011, 44(1):5-6. [3] 《湿疹防治》. 人民军医出版社. 2011 [4] Rożalski M, et al. Acta Dermatovenerol. 2016,24(2):110-5.以上内容由张建中教授参与编审
相关知识
如何防治宝宝湿疹 孕期多吃三样菜宝宝湿疹少
孕期湿疹,只能忍吗?
新生儿湿疹巧护理
怀孕身上有湿疹如何治
中医怎么治疗宝宝湿疹方法
秋季湿疹高发 6个方法教你预防
如何预防小儿湿疹反复发作
那么母乳喂养方式会导致湿疹
气候干燥为何宝宝得湿疹?如何有效护理
[网上预约]讲解对阴囊湿疹的预防措施
网址: 湿疹 https://m.trfsz.com/newsview101499.html

