直肠球囊扩张术联合直肠功能训练治疗神经源性肠道功能障碍的临床研究
摘要 目的:观察直肠球囊扩张术联合直肠功能训练治疗神经源性肠道功能障碍的效果。方法:选取2019年6月—2020年7月医院收治的100例神经源性肠道功能障碍病人作为研究对象,按随机数字表法分为观察组及对照组,每组50例。对照组病人接受常规治疗与护理,观察组在常规治疗与护理的基础上应用直肠球囊扩张术联合直肠功能训练治疗,比较两组病人腹胀、便秘、排便情况、肠道功能障碍程度及生活质量。结果:观察组病人腹胀发生率、自主排便率分别为16.00%、66.00%,且62.00%的病人每天排便次数≥1次;对照组病人腹胀发生率、自主排便率分别为42.00%、40.00%,仅有34.00%的病人每天排便次数≥1次,观察组腹胀发生率低于对照组(P<0.05),观察组自主排便率、每天排便≥1次发生率高于对照组(P<0.05);观察组病人Wexner便秘评分、神经源性肠道综合征症状评分均低于对照组(P<0.05);观察组病人生活质量各维度得分均高于对照组(P<0.05)。结论:直肠球囊扩张术联合直肠功能训练治疗对神经源性肠道功能障碍病人具有良好临床效果,可有效改善病人肠道功能障碍,减少便秘、腹胀及排便困难等症状,有利于病人肠道功能的恢复。
Keywords rectal balloon dilation;rectal function training;neurogenic bowel dysfunction;clinical research
神经源性肠道功能障碍(NBD)是指由于神经系统病变而导致的肠道功能失常,可引起便秘、腹胀、大便失禁、排便困难及排便时间延长等一系列症状[1]。脊髓损伤是由于各种原因引起的脊髓结构、功能的损害,造成运动、感觉及自主神经功能障碍,具有高耗费、并发症多、高死亡率及高致残率等特点,其中NBD是脊髓损伤后常见并发症,也是评价病人康复的重要指标[2-3]。相关研究指出,脊髓损伤可导致神经调节和体液调节受损,常合并NBD,主要表现为便秘或大便失禁等症状,对病人生活质量造成严重影响,这也使得肠道功能的恢复成为脊髓损伤病人的迫切需求[4-5]。目前,对NBD的治疗主要包含保守治疗、外科手术治疗及药物治疗,其中灌肠能有效改善病人腹胀、便秘等症状,刺激肠壁而使结肠发生蠕动,从而促使粪便下移,但临床实践中灌肠时会出现边灌边外溢的情况,导致无法达到理想治疗效果[6-7]。此外,直肠功能训练能有效促进NBD病人直肠功能的恢复,建立排便规律,从而提升治疗效果与生活质量[8]。基于此,本研究将直肠球囊扩张术联合直肠功能训练应用于神经源性肠道功能障碍病人的治疗中,探讨其实际应用效果。现报告如下。
1 对象与方法
1.1 研究对象 选取2019年6月—2020年7月我院收治的100例NBD病人作为研究对象,按照随机数字表法分为观察组及对照组,每组50例。观察组男29例,女21例;年龄18~67(39.41±10.75)岁;文化程度:初中及以下20例,高中或中专19例,专科及以上11例;损伤部位:颈髓7例,胸髓35例,腰髓8例;损伤程度:完全性24例,不完全性26例;功能障碍程度:Ⅰ级27例,Ⅱ级14例,Ⅲ级9例。对照组男29例,女21例;年龄18~69(38.96±11.23)岁;文化程度:初中及以下22例,高中或中专18例,专科及以上10例;损伤部位:颈髓8例,胸髓36例,腰髓6例;损伤程度:完全性22例,不完全性28例;功能障碍程度:Ⅰ级26例,Ⅱ级13例,Ⅲ级11例。两组病人性别、年龄、文化程度、损伤部位、损伤程度及功能障碍程度等比较差异无统计学意义(P>0.05),具有可比性。纳入标准:①年龄≥18岁;②符合ABD相关诊断标准;③意识清楚,语言沟通能力良好;④病人及其家属知情本次研究,并签署知情同意书。排除标准:①伴有严重心、肝、肾等器官障碍或慢性疾病的病人;②伴有明显外伤史的病人;③伴有慢性肠道疾病的病人;④伴有精神障碍或认知功能障碍的病人。
1.2 干预方法 对照组病人接受常规治疗与护理,包括健康宣教、心理护理、饮食指导、药物治疗、腹部按摩、排便指导等。观察组在常规治疗与护理的基础上应用直肠球囊扩张术联合直肠功能训练治疗。
1.2.1 直肠球囊扩张术联合直肠功能训练治疗
1.2.2.1 直肠球囊扩张术 利用带导丝的球囊导尿管球囊的弹性阻力作用,训练排便的动作,是神经源性肠道训练的一种方法。具体操作步骤:①病人取左侧卧位并屈膝→润滑导管前端约10 cm→将导管插入直肠内7~10 cm→固定水囊(注水10 mL)→用50 mL冲洗器抽取开塞露2只(40 mL)→连接导尿管→注入开塞露停留侧卧15 min→排便→排便后再将导管插入直肠内→依次注入水(3 mL、5 mL、7 mL、10 mL)→反复牵拉扩张刺激直肠、肛门,嘱病人做排便动作,做10~15 min;②治疗前先与病人进行沟通,介绍治疗方法、注意事项及治疗目的等相关知识,缓解病人的焦虑等负性情绪,使病人保持良好配合度,肛管置入过程及灌肠过程注意密切关注病人的主诉、面部表情、病情等情况,病人出现强烈不适时应立即停止操作,询问病人实际感受以进行适当调整。
1.2.2.2 直肠功能训练 组建综合护理小组,小组成员包含主治医生、康复治疗师、护士长及责任护士等,对组内成员进行相关理论知识与操作技能培训,并召开小组会议,通过“神经源性肠道功能障碍康复”“神经源性肠道功能障碍排便”“直肠功能训练”等关键词检索相关文献,共同分析训练方案及制订护理方案,取得一致意见后责任护士负责具体实施,护士长负责护理指导,具体内容如下。①对病人性别、年龄、职业、生活方式、饮食习惯、排便习惯、功能障碍程度等情况进行综合评估。加强健康宣教,讲解NBD病因、临床表现、治疗方法、直肠功能训练、合理饮食、运动锻炼等相关知识。介绍治疗成功案例,帮助病人建立康复信心,使其保持积极乐观的心态配合治疗及训练。②由护理小组共同与病人进行沟通,医生着重沟通病人病情、治疗、用药及预后等情况,护士着重沟通饮食、功能训练、心理、护理等情况。沟通方式参照6步标准沟通流程(CICARE)[9],首先主动进行自我介绍,恰如其分地称呼病人的名字或对方喜欢的称谓,简明扼要地介绍沟通目的,沟通过程中注意耐心倾听病人表述,充分理解病人的感受,热情询问病人有哪些不明白之处、顾虑之处或希望得到哪些帮助等,告知直肠功能训练的意义、重要性、方法及注意事项等知识。与病人一起探讨在训练过程中可能出现的问题、分析如何解决这些问题及假设问题得到解决后会获得什么益处,以病人的实际情况作为前进方向,与其共同制订训练计划、建立可行目标,鼓励病人积极配合、努力完成训练计划及实现目标。③模拟排便训练:根据病人个人习惯指导其进行模拟排便以养成规律排便习惯,如在早餐或午餐后指导病人进行排便,排便体位以坐位或蹲位为宜,尽量保持每天同一时间排便,同时训练过程中可用手掌大小鱼际肌顺时针方向环形按摩腹部,每次10 min,每天3次,促进肠道蠕动。④盆底肌训练:指导病人进行腹式深呼吸、用力屏气、桥式运动及骶尾部按摩等训练,每项训练15~20次为1组,每天4组,并在训练完毕后指导病人或病人家属按升结肠—横结肠—降结肠—乙状结肠(即右下腹—右上腹—左上腹—左下腹)的顺序按摩腹部,以增加腹压及促进肠蠕动,每天按摩3次或4次,每次按摩5~10 min。⑤肛门刺激训练:引导病人取侧卧位并充分放松身心,橡胶手套上涂抹润滑油,先握拳在病人肛门由外向内按压5~8次,随后用食指或中指轻轻插入肛门,用手指顺时针刺激直肠壁做环形运动,每刺激10圈休息1~2 min,刺激时间视病人括约肌强度、直肠内粪团硬度与量而定(轻度括约肌张力损伤刺激时间约4 min,中度损伤刺激时间8~10 min,重度损伤刺激时间约15 min),以引起肛门括约肌反射为宜。⑥生物反馈训练[10]:首先向病人阐明训练原理、方法、流程及设备等信息,病人取侧卧位,在生物反馈治疗系统探头位置均匀涂抹耦合剂,插入病人肛门内3~4 cm。引导病人进行缩肛训练,根据口令行最大收缩,并记录括约肌表面最大肌电信号,指导病人根据屏显轨迹进行括约肌收缩与扩张,尽可能保持反馈图形接近提示轨迹。训练频率每天1次,每次训练15 min,训练过程中注意及时进行肯定与鼓励,通过口令引导病人尽可能达到训练要求。⑦定期与病人行沟通,尽可能取得病人家属的理解与支持,在家属的参与下与病人共同分析治疗与训练情况;探讨训练计划与目标达成情况、出现的问题、具体原因、造成的影响及解决方法等;引导病人表述自身感受及对疾病或训练的认知,帮助病人列举问题清单及设立新的目标,解释这样做的目的、有什么有利影响、积极乐观心态的重要性等;引导病人以积极情绪想象未来生活的场景并进行自我对话,如“我能坚持训练”“我能达成这一目标”“我能充满自信”等,并根据病人实际情况对训练计划进行隔离调整,指导病人家属积极鼓励、帮助及督促病人坚持训练。
1.3 观察指标 对两组病人腹胀发生率、自主排便率及排便次数进行比较。腹胀发生率=(轻度腹胀+中度腹胀+重度腹胀)/总例数×100%。①采用Wexner便秘评分量表[11]评估两组病人便秘困难程度,量表包含排便频率、排便困难程度、直肠感觉、腹痛、排便时间、成功排便次数、是否需要辅助及便秘持续时间8个项目,总分0~30分,得分越高表明便秘困难程度越严重。③采用神经源性肠道综合征症状评分量表[12]评估两组病人肠道功能障碍程度,该量表包含排便频率、排便时间、伴随症状、辅助滴剂、辅助片剂、辅助刺激、大便失禁频率、排气失禁、大便失禁药物、肛周皮肤10个项目,总分0~47分,得分越高表明肠道功能障碍程度越严重。④参照IBS专用生活质量量表(IBS-QOL)[13]评估两组病人生活质量,该量表包含排便异常、精神压力、家庭关系紧张、饮食限制、健康忧虑、身体不适、冲突行为及烦躁不安8个维度,各维度总分0~100分,得分越高表明生活质量越好。
1.4 统计学方法 采用SPSS 22.0统计软件对数据进行分析,采用t检验、χ2检验,以P<0.05为差异有统计学意义。
2 结果
表1 两组病人腹胀、自主排便及排便次数情况比较 单位:例(%)
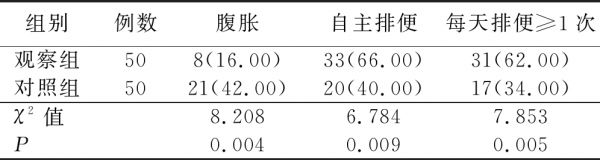
组别例数腹胀自主排便每天排便≥1次观察组508(16.00)33(66.00)31(62.00)对照组5021(42.00)20(40.00)17(34.00)χ2值8.2086.7847.853P0.0040.0090.005
表2 两组病人便秘评分、神经源性肠道综合征症状评分比较 单位:分
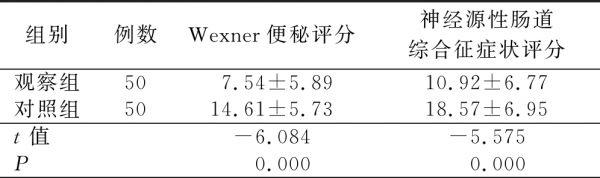
组别例数Wexner便秘评分神经源性肠道综合征症状评分观察组507.54±5.8910.92±6.77对照组5014.61±5.7318.57±6.95t值-6.084-5.575P 0.000 0.000
表3 两组病人生活质量比较 单位:分
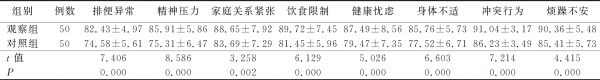
组别例数排便异常精神压力家庭关系紧张饮食限制健康忧虑身体不适冲突行为烦躁不安观察组5082.43±4.9785.91±5.8688.65±7.9289.72±7.4587.49±8.5685.76±5.7391.04±3.1790.36±5.48对照组5074.58±5.6175.31±6.4783.69±7.2981.45±5.9679.47±7.3577.52±6.7186.23±3.4985.41±5.73t值7.4068.5863.2586.1295.0266.6037.2144.415P0.0000.0000.0020.0000.0000.0000.0000.000
3 讨论
近年来,随着工业化进程的加快,交通事故、高处坠落等意外的发生率逐年攀升,脊髓损伤逐渐成为一类常见疾病[14]。目前,脊髓损伤尚无根治手段,可造成脊髓横断性损伤,导致损害平面以下感觉、运动及自主神经功能障碍,使直肠感觉、肛门反射及排便协调性发生改变,加之脊髓损伤病人大多卧床,导致肠蠕动运动低下,肠内容物不能顺利到达直肠,进而引起腹胀、腹痛、便秘、排便困难等症状[15-16]。相关研究指出,神经源性肠道功能障碍在脊髓损伤中发生率较高,可导致便秘、排便时间延长、饮食受限等问题,对病人的预后及生活质量造成严重影响[17]。因此,探究一种科学、有效的干预模式,促进病人直肠功能恢复,改善病人肠道功能障碍程度,对提升病人的治疗效果与生活质量具有重要意义。
人体正常排便过程为通过肠蠕动将粪便推入直肠,刺激直肠壁内的感受器,发生直肠反射,反馈至大脑引起便意与排便反射,由降结肠、乙状结肠、直肠、肛门内括约肌、腹肌及膈肌等共同促进粪便排出体外[18]。本研究采用带导丝的球囊导尿管,利用导丝支撑材质较为柔软的橡胶或硅胶导尿管,使尿管前端插入深度达到7~10 cm,并通过向气囊注入空气,使气囊直径达到3.5~4.0 cm,此时气囊可卡在直肠末端,用鼻饲灌注器抽取灌肠液(即开塞露40 mL),注入肠道内,注入完毕后气囊可有效将灌肠液堵在直肠内,延长灌肠液保留时间,防止肠液外漏,同时灌肠时病人先取左侧卧位,灌肠完毕后缓慢旋转病人体位,取右侧卧位,以防止灌肠液溢出,并使肠液渗入结肠,有效软化粪便并刺激产生便意。同时,通过指导病人进行模拟排便训练、盆底肌训练、肛门刺激训练、生物反馈训练等直肠功能训练,对病人肠道进行有效刺激,锻炼括约肌控制能力,帮助病人建立规律排便习惯,增加肠道活动,诱发及刺激排便反射,从而促进排便;并结合医护一体化理念[19]及6步标准沟通流程,与病人及其家属保持密切沟通,营造良好信任、倾诉与倾听氛围,帮助病人提升自身认知、发现自身问题、制订个体化训练计划及设立可行目标,从而缓解病人的负性情绪,提升病人的训练依从性,进而提升训练效果。
本研究结果显示,实施直肠球囊扩张术联合直肠功能训练治疗后,观察组病人腹胀发生率、自主排便率分别为16.00%、66.00%,且62.00%的病人每天排便次数≥1次;对照组病人腹胀发生率、自主排便率分别为42.00%、40.00%,仅有34.00%的病人每天排便次数≥1次;观察组腹胀发生率低于对照组(P<0.05),观察组自主排便率、每天排便≥1次发生率高于对照组(P<0.05);观察组病人Wexner便秘评分、神经源性肠道综合征症状评分均低于对照组(P<0.05);观察组病人生活质量各维度得分均显著高于对照组(P<0.05)。以上说明直肠球囊扩张术联合直肠功能训练治疗能有效提升NBD病人的临床治疗效果,有利于改善病人肠道功能障碍程度,减少腹胀、便秘症状,能帮助病人养成规律排便习惯,从而提升其生活质量。
综上所述,直肠球囊扩张术联合直肠功能训练治疗对NBD病人具有良好临床效果,可有效改善病人肠道功能障碍,减少便秘、腹胀及排便困难等症状,有利于病人肠道功能的恢复。
参考文献:
[1] 张文豪.脊髓损伤后神经源性肠道功能障碍评估方法的研究进展[J].中国康复理论与实践,2018,24(4):401-404.
[2] 张慧敏,王颖敏,梅碧琳.脊髓损伤患者社会参与的研究现状分析[J].护士进修杂志,2018,33(13):1195-1199.
[3] 余雨荷.针灸治疗脊髓损伤后神经源性肠道功能障碍的研究进展[J].中国康复理论与实践,2020,26(3):355-358.
[4] 吴承杰,马勇,郭杨.脊髓损伤后神经源性肠道功能障碍发生机制及诊疗研究进展[J].中华创伤杂志,2019,35(7):618-624.
[5] 樊晓晨,朱昭锦,韩吉龙.电刺激治疗脊髓损伤后神经源性肠道功能障碍的研究进展[J].现代中西医结合杂志,2018,27(13):109-113.
[6] 高涛,朱晓中,鲍丙波.脊髓损伤神经源性肠道功能障碍研究进展[J].上海交通大学学报(医学版),2018,38(9):134-139.
[7] 王玉明,冯雨桐,杨华东.脊髓损伤后神经源性肠道功能管理的研究进展[J].中国康复理论与实践,2016,22(3):286-289.
[8] 梁毅.集束化护理在神经源性直肠患者腹胀便秘中的临床应用[J].贵州医药,2019,43(5):815-816.
[9] 向邱.基于CICARE沟通模式的动机性访谈在稳定期COPD患者健康教育的应用[J].护理学杂志,2019,34(16):87-90.
[10] 吴晓丹,姜武,梁卫弟.生物反馈训练对中低位直肠癌保肛患者干预效果的随机对照研究[J].中国实用护理杂志,2019,35(32):2537-2542.
[11] 薛霞,李宽,马黎飞.基于3D高分辨肛门直肠测压研究针刺对脊髓损伤神经源性肠道的疗效[J].中国康复,2020,35(1):35-38.
[12] 曹效,吴慧楠,赵海红.盆底肌电生物反馈电刺激对脊髓损伤患者肠道功能障碍的效果观察[J].中国康复,2019,34(11):575-578.
[13] 欧华妙,韩燕萍,陈益耀.基于循证理念的整体护理对肠易激综合征患者心理状态,生活质量及疾病认知的影响[J].海南医学,2020,31(9):131-135.
[14] 高朝娜.急性颈脊髓损伤患者的呼吸管理研究现状[J].中国脊柱脊髓杂志,2018,28(7):658-662.
[15] 段科科,刘时璋.S100β蛋白与脊髓损伤相关性研究进展[J].陕西医学杂志,2020,49(6):766-769.
[16] 韩曦,胡三莲,钱会娟.脊髓损伤急性期肠道功能障碍干预方案的应用[J].中华现代护理杂志,2020,26(26):3610-3613.
[17] 冉白灵,韩琳,王竹行.中医调理联合肠道管理对高颈段脊髓损伤慢性期神经源性肠功能障碍患者的治疗效果[J].山西医药杂志,2020,49(3):103-106.
[18] 国春花,雷敏,柴文茹.改良深度灌肠在神经源性肠道功能障碍患者中的应用效果[J].中华现代护理杂志,2018,24(36):4405-4407.
[19] 黄琴,李惠敏,张晓钿.医护一体化护理模式对卧床患者下肢深静脉血栓发生的影响[J].中国实用护理杂志,2019,35(12):920-923.
相关知识
神经源性下尿路功能障碍的物理治疗:方法和适应症
性功能障碍
女性盆底功能障碍的康复训练方法
认知功能障碍的康复训练
肛门时不时疼痛难耐?功能性肛门直肠痛可这样缓解
直肠脱垂
直肠
滨医附院结直肠疝外科为一名患者成功植入永久骶神经电刺激器
低位直肠癌,保肛有“密码”
手功能障碍康复治疗方案详解
网址: 直肠球囊扩张术联合直肠功能训练治疗神经源性肠道功能障碍的临床研究 https://m.trfsz.com/newsview630986.html